外反母趾とは
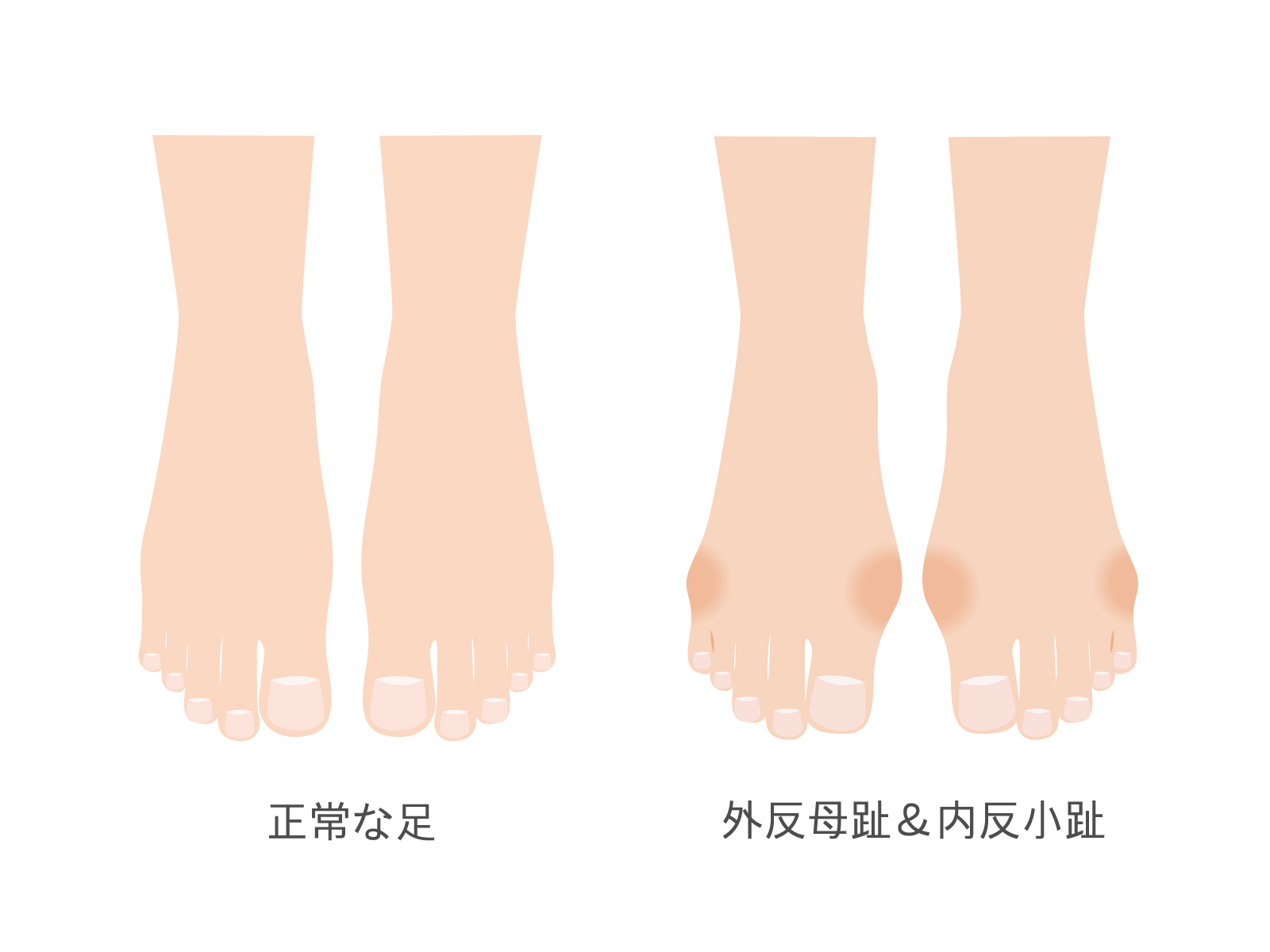
第1中足骨は内側に開き(内反)、その先の基節骨が小指側に曲がってしまった状態です。
外反というのは母趾MTP関節(親指の付け根の関節)より遠位が小指側に曲がっている状態です。
同時に、第5足趾(小趾)は母指側に内反していることが多いです。(内反小趾)
特に中高年の女性に多く、女性では23~35%、全体では成人の約30%に生じていると報告されています。
靴の歴史の長い欧米人に多い病気でしたが、最近は日本でも急速に増えています。
原因
外的要因と内的要因の関与が報告されています。
外的要因
靴の問題

「外反母趾の一番の原因は靴」と考えられています。
外反母趾の発症に影響を与える外的要因は靴以外には特に報告がなく、特定のスポーツとの関連に関しては報告がありません。
- 幅の狭い靴 → 鶏眼(魚の目)、胼胝(タコ)、外反母趾が増えます。
- 踵の高い靴 → 胼胝(タコ)、外反母趾につながります。
幅が狭く、つま先が細い靴を履くと、母趾の付け根から先が圧迫されて変形します。
踵の高い靴では、足が靴の先端に向かって滑り落ちるため足趾全体が靴の先端に押し付けられ、母趾の付け根にかかる力が増えてさらに変形を強くします。
ハイヒールを履くと、足底にかかる体重は前足部に集中し、4cmのヒールで約1.5倍、9cmのヒールで約3倍の力が足趾の付け根にかかることがわかっています。
さらに、ハイヒールを履いている状況では母趾内側の内側側副靭帯が緩みやすいため外反が進みやすい状況になっています。
生活習慣
現代社会では、生活の欧米化もあり、靴を履いている時間が長く裸足の時間が減っています。
また、乗り物を利用することが増え、自分の足で歩く機会が減っています。
このような生活では、足の筋力はどんどん低下する傾向で、足部アーチの消失した扁平足や横幅の広い開帳足が増え、外反母趾が増えてきています。
日本古来の下駄、雪駄などの使用も大切な習慣だったのかもしれませんね。
乳幼児期には裸足での歩行も大切で、積極的な足趾の使用が望まれます。
内的要因
性別、関節の柔らかさ、低筋力、体重過多(肥満)
女性での発症が男性よりも約10倍多いと報告されています。
男性よりも女性は関節が柔らかく、筋力が弱い傾向があり、関与が指摘されています。
(女性ホルモンとの関連もありそうです。)
関節リウマチ、Ehlers-Danlos症候群などの関節弛緩性を生じる疾患との関連、体重過多(肥満)との関連も指摘されています。
足部の形状(扁平足・開帳足)
人間は直立歩行獲得への進化の過程で足のアーチ構造を獲得しました。
アーチ構造には内外側の縦アーチと横アーチがあり、役割として、踏み出す動力を生み出すバネ作用、接地の衝撃を緩和するクッション作用、片足でも倒れにくくなる安定作用などがあります。
アーチ構造は長母趾屈筋、長趾屈筋、前脛骨筋、後脛骨筋、足裏の足底筋膜という強靭な線維束によって保持されています。
縦アーチが弱いタイプを「扁平足」、横アーチが弱いタイプを「開張足」と言います。
扁平足や開帳足では、母趾の付け根に捻れた力がかかりやすく外反母趾になりやすいという報告が多くあります。
生まれつきの足の形状(遺伝的な要因)
足部形状はおおまかに、エジプト型、ギリシャ型、スクエア型に分類されます。
- エジプト型(母趾が長いタイプで日本人の70%)
- ギリシャ型(第2足趾が長いタイプで日本人の25%)
- スクエア型は(足趾先端が比較的平行で日本人の5%)
このうち、エジプト型では、体重がかかったときに足全体の均衡を保とうとして母趾の付け根に捻れた力がかかりやすく、その力を逃すために関節が内側に変形して外反母趾になりやすいと報告されています。
また、母趾が長いため靴の先端にあたって圧迫を受けやすいのも影響しています。
外反母趾の発症時期
- 若年で発症するタイプ:扁平足、エジプト型の足部形状の要因が強いです。
- 中年以降で発症するタイプ:靴の問題、肥満、筋力低下などの要因が強くなっています。
症状
変形の程度と痛みは比例しないことが多いです。
変形していても痛みがないこともあります。
特徴的な症状
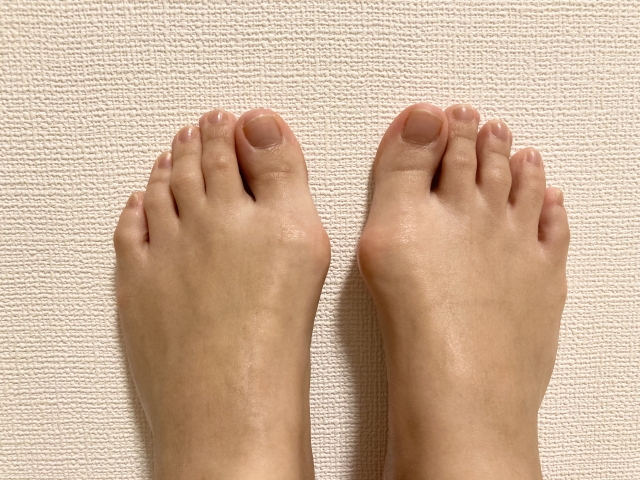
- 母趾先端が第2足趾の方に「くの字」に曲がる変形(外反、整容的な問題)
- 母趾付け根(MTP関節)内側突出部の痛み、腫脹、初赤(滑液包炎、バニオン)
- 胼胝形成(第2足趾MTP足底部に目立つ。横軸扁平足の影響)
- オーバーラッピング現象(母趾が第2足趾の下に入り込み第2即死の背側亜脱臼)
- 母趾の陥入爪(巻き爪)(母趾が内旋し、体重負荷が爪の側面にかかってしまう)
- 歩きにくく、疲れやすい(筋力バランスの崩れ)
これらは、放置することで変形が進行することがあっても自然治癒はありません。
長期的には、足関節の痛み、変形にも関与します。
診断
問診
痛みの程度が問題となり、以下のように分類することもあります。
- 母趾MTP突出部を押すと痛む
- 靴を履いた時に痛む
- 靴を脱いでも痛む
視診・触診
外反母趾による変形は、見た目から明らかです。
同時にバニオン、胼胝形成、オーバーラッピングなどもチェックします。
レントゲン(非荷重、荷重)
- 外反母趾角(HV角)
20°未満を正常、20~30°を軽度、30~40°を中等度、40°以上を重度と分類します。 - M1/M2角
第1-2中足骨のなす角度で、母趾の内反程度を評価します。(開張足の評価) - M1/M5角
第1-5中足骨のなす角度で、開帳足の評価を行います。
同時に扁平足の有無も評価しています。
必要であればCT、MRIなども提案します。
エコー
バニオン部分のモヤモヤ血管の有無を評価します。
治療
保存的治療・予防
軽度外反母趾、小児外反母趾は保存的治療で改善が期待できます。
中等度以上の外反母趾でも痛みの軽減には期待できます。
靴指導、靴の選択
踵は低く、柔らかい素材の靴が推奨されます。
母趾はフィットしていて先端はゆったりとしたものを選びましょう。
つま先には1~1.5cm程度の余裕があり、踵と甲は固定される方がお勧めです。
靴の中で足が滑って前にずれないように、靴紐はしっかり使用しましょう。
アーチを補強するようなインソールを使用するのも有効です。
市販でもインソールは販売されていますが、型取りをしてオーダーメイドで作成することも可能で、保険が適用されます。(アーチサポートなどの足底挿板)
運動療法
- 両第1足趾に輪ゴムをかけて足先を開く体操を行いましょう。(Hohmann体操)
- 足趾の運動、体操を行いましょう。(足趾でのグー・チョキ・パー、タオルギャザー)
いずれも軽度から中等度の外反母趾には有用です。
進行した外反母趾では運動療法は悪影響を及ぼすこともあります。
医師、リハビリ担当に相談してみましょう。
装具療法
具体的には下記のような装具の使用があります。
- 母趾、第2足趾間に装具(トースプレッダー)
歩行時や夜間に使用することが多いです。 - 痛いところを除圧するパッド
- アーチサポートなどのインソール(足底挿板) など
いずれも痛みを軽減する効果はありますが、使用を中止すると症状が再燃する傾向があります。
薬物療法
外用薬、痛み止めなどを使用して疼痛の緩和を図ります。
女性ホルモンの影響から、エクオール(サプリメント)も注目されています。
動注治療
患部にモヤモヤ血管の増生がある場合には自費治療ですが、動注治療も注目されています。
外科的治療
外反母趾は変形が進行すると足趾についている筋肉も変形を助長するように働いてしまい、体操や装具では元に戻りにくくなります。
保存的治療では痛みのコントロールが困難で靴を履いての歩行も辛い場合、オーバラッピングから足趾の背足脱臼、亜脱臼が認められる場合には手術を提案します。
手術方法
手術方法は中足骨を骨切りして矯正する方法がメインですがいろいろな方法があります。
変形の程度によりさまざまな手術方法が選択されています。
- 軽度・中等度の場合:遠位骨切り(骨の移動が少ない)
- 中等度・重度の場合:近位骨切り、水平骨切り術が行われることが多いようです。(骨の移動の自由度が高い)
そのほか、母趾内転筋の切離、関節包の縫縮なども必要であれば追加処置として行います。
手術を受ける場合には執刀医からよくメリット・デメリットを聞きましょう。
特に、痛みがなく変形のみで整容面から手術を希望される場合、術後に足部のバランスが変化した影響で、見た目は良くなったが歩行時に違和感が起こることがあります。
執刀医と事前にしっかりと相談することが大切です。
術後について
術後は、通常の靴を使用しての歩行までは2ヶ月程度かかることが多いようです。
(骨切り手術のため骨癒合に6週程度はかかります。)
手術後もアーチサポート用の装具は必要になることが多いです。
母趾の変形、痛みを感じたら受診しましょう
外反母趾は初期に治療を開始すれば保存的治療で日常生活を送ることも可能ですが、放置してしまうと変形が進行し手術が必要になることもあります。
また、単なる外反母趾ではなく関節リウマチなどの他疾患の可能性もあります。
母趾の変形、痛みを感じたら早めに整形外科受診しましょう。
同時に普段から幅が狭いハイヒールの使用は控えましょう。
外反母趾と症状、部位が類似した疾患
痛風による症状
痛風による母趾MTP関節での痛み、発赤は症状が類似しています。
強剛母趾
母趾MTP関節の摩耗から関節炎となり、関節は拘縮傾向から可動性は低下しています。
見た目には異常がみられませんが関節可動域は低下し、動きが悪く痛みが出ます。
足底腱膜炎
足のアーチ構造の崩れから起こります。
縦アーチが崩れる足底腱膜炎に対して、外反母趾では横アーチが崩れている状態です。
外反母趾で横アーチが保持できなくなると、徐々に縦アーチも低下し、足底腱膜炎を併発することがあります。
当院でできること
- 身体所見、レントゲン、エコー検査からの診断
- 投薬、注射、補装具を使用した保存的治療
- 専門スタッフによるリハビリテーション
- 手術術後の回復リハビリテーション
診断から治療、その後のリハビリまで患者さんの症状に合わせて対応しておりますので、ご相談下さい。
当院でできないこと
当院では、MRI、CTでの精査、手術加療はできません。
必要であれば専門外来に紹介させていただきます。
- 変形性頚椎症
- 頚椎椎間板ヘルニア
- ストレートネック(スマホ首)
- 頚椎捻挫(むち打ち損傷)、外傷性頚部症候群、寝違え
- 胸郭出口症候群
- 肘部管症候群
- テニス肘
- ゴルフ肘
- 野球肘
- 肘内障
- 肩腱板損傷・断裂
- 肩石灰沈着性腱板炎
- 肩関節周囲炎
(四十肩、五十肩) - 凍結肩(frozen shoulder)
・拘縮肩 - 頚肩腕症候群・肩こり
- ギックリ腰(急性腰痛症)
- 腰椎椎間板ヘルニア
- 腰部脊柱管狭窄症
- 脊柱側弯症
- 胸腰椎圧迫骨折
- 腰椎分離症・分離すべり症
- ガングリオン
- ドケルバン病
- ばね指
- 母指CM関節症
- 指変形性関節症(へバーデン結節、ブシャール結節)
- 手根管症候群
- ギオン管症候群(ギヨン管症候群、尺骨神経管症候群)
- 突き指・マレット指
- 膝半月板損傷
- 膝靭帯損傷
- 子どもの成長痛
- オスグット病
- 変形性膝関節症
- 足関節捻挫
- アキレス腱断裂
- 外反母趾
- 有痛性外脛骨
- モートン病(モートン神経腫)
- 足底腱膜炎
- Jones骨折(ジョーンズ骨折・第5中足骨近位骨幹部疲労骨折)
- 足部骨端症
- 扁平足(flat foot)・開張足
- 関節リウマチ
- 高尿酸血症と痛風発作
- ロコモティブシンドローム
- 骨粗鬆症
- グロインペイン症候群(鼠径部痛症候群)
- 大腿臼蓋インピンジメント症候群(FAI)
- 股関節唇損傷
- 変形性股関節症
- 大腿骨近位部骨折
- 運動器不安定症
- フレイル
- サルコペニア
- 子どもの成長痛
- モヤモヤ血管治療(動注治療)のご案内
- PFC-FD™療法(再生医療、バイオセラピー)のご案内
- ハイドロリリース・プロロセラピー(エコーガイド下)
- サイレントマニピュレーション(非観血的関節受動術)
- 労働災害保険(労災)での受診
- 交通事故での受診
- 第三者行為での受診




